Первичная туберкулезная инфекция
Первичная туберкулезная инфекция
Первичная туберкулезная инфекция характеризуется развитием трех форм заболевания: туберкулезной интоксикации у детей и подростков, первичного туберкулезного комплекса и туберкулеза внутригрудных лимфатических узлов. Все эти формы считаются первичными, потому что развиваются непосредственно после заражения ребенка туберкулезом.
В развитии первичной туберкулезной инфекции важнейшая роль принадлежит ранней стадии — первым 3-12 месяцам от момента заражения, в течение которых решается, возникнет клиническая форма заболевания или активный иммунный ответ. Этот период — самый опасный для организма ребенка. Его называют первичным туберкулезным инфицированием. Дети и подростки с первичным туберкулезным инфицированием обязательно должны быть обследованы с целью исключения у них активного туберкулеза, для чего необходимы осмотр фтизиопедиатром, общий анализ крови и мочи, рентгенотомография органов грудной полости и последующее наблюдение в течение 1 года.
С целью выявления первичного туберкулезного инфицирования всем детям с 12 месяцев проводят внутрикожную пробу Манту с 2 стандартными туберкулиновыми единицами (ТЕ). Проба Манту проводится 1 раз в год или 2 раза в год в местностях, неблагополучных по туберкулезу. Туберкулин является аллергеном для организма, в котором присутствует туберкулезная палочка, поэтому при наличии положительной реакции ребенок (взрослый) считается тубинфицированным. Положительной реакция на туберкулин считается тогда, когда после его внутрикожного введения на предплечье ребенка образуется участок покраснения, слегка приподнимающийся над поверхностью кожи, диаметром 5 мм и более. К сомнительным результатам относят реакцию диаметром 2-4 мм и все случаи, когда покрасневший участок не приподнимается над поверхностью кожи. Отрицательными считаются результаты, при которых нет покраснения или оно соответствует простой уколочной реакции (0-1 мм) спустя 72 часа после введения 2 ТЕ.
Положительный результат пробы Манту может быть связан не только с первичным тубинфицированием. Недавно (1-3 года тому назад) проведенная вакцинация или ревакцинация вакциной БЦЖ может привести к развитию так называемой поствакцинальной аллергии. Поствакцинальная аллергия развивается через 2-3 месяца после введения БЦЖ и сохраняется в течение 2-4 лет. Она проявляется положительным результатом пробы Манту до 10-11 мм, но постепенно снижается вплоть до 0. Поствакцинальная аллергия выявляется пробой Манту с 2 ТЕ не у всех вакцинированных, а лишь в 1/3 случаев, тогда как у остальных реакция Манту остается отрицательной, несмотря на качественно проведенную прививку. После заражения МТ проба Манту у детей, имеющих поствакцинальную аллергию, увеличивается на 6 мм и более, а у детей с отрицательными реакциями впервые становится положительной. Это состояние называется виражом туберкулиновой реакции и свидетельствует о развитии первичного туберкулезного инфицирования. В случае виража туберкулиновой реакции ребенок считается “угрожаемым по туберкулезу” и должен получить профилактический курс противотуберкулезного препарата изониазида в сочетании с витамином В6 и глюконатом кальция в возрастных дозировках на протяжении 3 месяцев.
Если ребенок не получает профилактического лечения или первичное тубинфицирование не было своевременно выявлено, при неблагоприятных обстоятельствах могут развиться следующие формы первичной туберкулезной инфекции:
- уберкулезная интоксикация;
- первичный комплекс;
- туберкулез внутригрудных лимфатических узлов.
Первичное инфицирование туберкулезом это
Как известно, многие исследователи полагали раньше, а некоторые утверждают теперь, что в результате аэрогенного заражения сначала, как правило, образуется первичный аффект в легких. В дальнейшем инфекция распространяется по лимфатическим путям, вызывая образование лимфангита в легких и специфических изменений в регионарных бронхиальных и медиастинальных лимфатических узлах. Но эта точка зрения уже давно оспаривалась рядом авторов. Costantini (1952), например, утверждал, что при заражении микобактерии могут проникнуть в перибронхиальную лимфатическую систему, не повреждая слизистую оболочку дыхательных путей, и длительно вегетируют, оставаясь в латентном состоянии. Возможность такой латентной или препаренхиматозной фазы воспаления подтверждается исследованиями 3. А. Лебедевой (1952), А. И. Каграманова (1945) и В. И. Пузик (1944).
По мнению Calmette (1922), туберкулезу легких предшествует поражение глоточного лимфогландулярного кольца, шейных лимфатических узлов. Вначале образуется железисто-плевральный туберкулезный комплекс в виде паравертебрально-медиастинального плеврита и бронхоаденита, а отсюда процесс распространяется в парагилярпую область легкого (Б. П. Александровский, В. В. Лауэр и Н. С. Морозовский, 1936).
Основываясь на результатах рентгенотомографических и бронхоскопических исследований. Kourilsky и соавт. (1951) только у 1/3 из наблюдавшихся ими 200 больных первичным туберкулезом отметили сначала формирование первичного очага в легочной ткани, а затем поражение регионарных лимфатических узлов. Такой путь развития болезни имел место главным образом при массивной первичной инфекции и преимущественно у детей раннего возраста. Значительно чаще (в 2/з случаев), по мнению авторов, первоначально поражаются внутригрудные лимфатические узлы. После перехода процесса на прилежащие бронхи и образования бронхо-нодулярных свищей у одних больных возникает ателектаз легкого, у других формируются бронхогенные очаги.
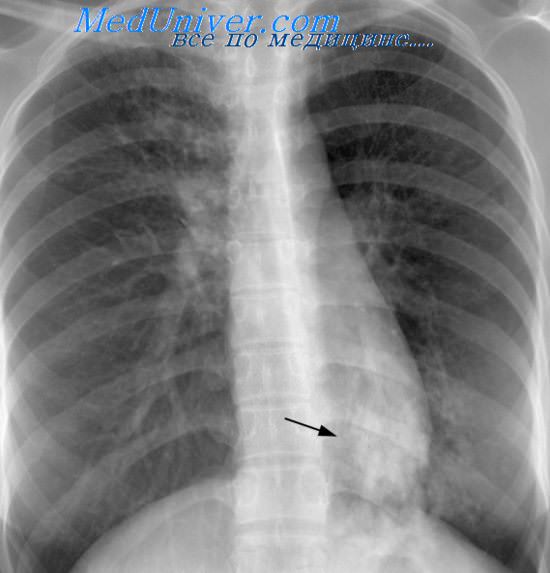
И в том, и в другом случае может определяться рентгенологическая картина, напоминающая первичный комплекс, но патогенетически не идентичная той, которую описывали сначала Parrot (1876), позже Ktiss (1898), Ghon (1912 и Ranke (1916), а вслед за ними многие патологоанатомы и клиницисты.
Следует отметить, что бронхо-легочный, а точнее лимфобронхолегочный генез не только первичного комплекса, но и ряда других форм первичного туберкулеза получил в последнее время широкое признание многих педиатров (С. В. Рачинский, В. К. Таточенко, 1970; Т. И. Виноградова, 1971, и др.). Такое явление, очевидно, имеет место и при первичном туберкулезе у взрослых. Однако, признавая обоснованным это положение, не следует, но нашему мнению, его абсолютизировать. Микобактерии туберкулеза проникают в организм различными путями. При небольшом их количестве, слабой вирулентности и при достаточной устойчивости организма они могут и не вызывать специфических изменений на месте внедрения, а также и при лимфо-гематогеином рассеивании. Так возникает состояние скрытого микробизма.
При других условиях в результате первичного заражения образуются туберкулезные очаги в том или ином органе. Их локализация, характер и исход различны. В одних случаях они подвергаются полной инволюции, в других прогрессируют. Но отнюдь не всегда при этом формируется типичный первичный комплекс, для которого характерно образование очага, например, в легких, а затем регионарного лимфаденита. Но при определенных условиях может иметь место такой путь развития болезни. Весьма важную роль в этих случаях играет массивность инфекции. Значение этого фактора подтверждается не только экспериментальными исследованиями, по и клиническими наблюдениями. Напомним, например, данные о результатах энтерального заражения новорожденных детей в Любеке массивной дозой вирулентных микобактерий туберкулеза. При патоморфологическом исследовании умерших и при клинико-рентгенологическом исследовании оставшихся в живых детей наиболее крупные очаги творожистого некроза были обнаружены преимущественно в полости рта, глотке, в кишечнике и в регионарных лимфатических узлах, т. е. на месте проникновения инфекции, и как исключение—в бронхиальных лимфатических узлах.
Определенную роль играет также характер сенсибилизации организма, которая возникает в результате заражения и зависит от врожденной резистентности и иммунитета, приобретенного после вакцинации БЦЖ. Важное значение имеют величина, локализация, способ обнаружения и динамика первичного аффекта. Из 64 взрослых, у которых Uehlinger (1961) при патоморфологическом исследовании обнаружил первичные очаги в легких, на рентгенограммах, произведенных незадолго до летального исхода, они были установлены только у 31 больного (47%). При этом очаги размером до 1 см удалось при жизни определить у 36%, размером 1—2 см — у 73%, 2 см и более — у 88%. Между тем у взрослых людей, особенно в последнее время, первичные очаги большей частью бывают небольшими, редко — средними и крупными. При томографии возможность выявления очагов возрастает, но мелкие и даже обызвествленные очаги порой остаются не замеченными и при этом методе исследования.
Первичный аффект может рассосаться или превратиться в небольшой и тонкий рубец, трудно выявляемый даже при тщательном гистологическом исследовании. Этими причинами следует объяснить наличие так называемых неполных первичных комплексов в виде казеозного лимфаденита без отчетливо определяемых специфических изменений в легких. На патологоанатомическом материале такие изолированные бронхоадениты раньше встречались, по сводным литературным данным, у 11—40% умерших, а в последние годы обнаруживаются значительно чаще. Так, Terplan (1951) находил их в 1932—1935 гг. в 13%, а в 1946-1955 гг. – в 59% случаев.
Все реже встречается теперь типичный первичный комплекс у детей и подростков. Подобное явление наблюдается и у взрослых. До 1960 г. первичный комплекс среди 300 взрослых, больных первичным туберкулезом, был обнаружен нами у 32%, а в последующие годы, по материалам клиники туберкулеза ЦОЛИУ врачей, он определялся у 18% больных с впервые выявленным первичным туберкулезом и лишь у 1,5% — при хронических -его формах, а в среднем у 9% (М. М. Чаусовская, 1960). Между тем на долю бронхоаденита приходится около 40% всех форм первичного туберкулеза. Вместе с тем возрос удельный вес легочных форм туберкулеза периода первичной инфекции у взрослых (с 17 до 45,6%).
Редко встречаются теперь генерализованные и галопирующие формы первичного туберкулеза. Своевременно выявленный процесс при правильном и достаточно длительном лечении туберкулостатическими препаратами и другими методами в подавляющем большинстве случаев характеризуется гладким течением, благоприятным исходом и сравнительно редко сопровождается различными осложнениями, в частности гематогенной диссеминацией и множественным поражением различных органов. Все эти факты свидетельствуют о значительном патоморфозе первичного туберкулеза не только у детей и подростков, но и у взрослых. Тем не менее на клинической структуре различных форм первичного туберкулеза не могли не сказаться изменившиеся с течением времени представления об их генезе, что связано прежде всего с усовершенствованием методов диагностики и, в частности, с широким внедрением в практику рентгенотомографического и бронхологического способов исследования. Отчасти этой причиной следует объяснить более правильную современную интерпретацию жервичного комплекса, который нередко является одной из форм бронхолегочного туберкулеза.
Блокнот фтизиатра – туберкулез

Патогенез туберкулеза: периоды туберкулезной инфекции
 Б.Е.Бородулин, Е.А.Бородулина
Б.Е.Бородулин, Е.А.Бородулина
Патогенез туберкулеза сложен и зависит от многих условий, в которых происходит взаимодействие возбудителя инфекции и макроорганизма. Различают два периода туберкулезной инфекции: первичный и вторичный. Первичный период характеризуется туберкулезом, развившимся в интактном организме, никогда не встречавшемся с инфекцией. Наибольшее значение для заражения в первичном периоде имеет массивность и вирулентность инфекции.
Факт заражения устанавливается, как правило, «виражом» туберкулиновой пробы Манту. Появление впервые положительной инфекционной пробы и соответствует появлению специфического иммунного ответа. До появления иммунного ответа отмечается стадия бактериемии от 4 до 8 недель. На этой стадии идет обработка информации и распознавание антигена. Таким образом, в патогенезе первичного периода можно выделить стадию внедрения, бактериемии и иммунного ответа. Первичный период имеет наклонность к спонтанному излечению и остаточным изменениям разной степени выраженности.
Микобактерии туберкулеза могут попадать в организм различными путями: аэрогенно, энтерально (через желудочно-кишечный тракт), через поврежденную кожу и слизистые оболочки, через плаценту при развитии плода. Однако основным путем заражения является аэрогенный. Определенную защитную роль при аэрогенном заражении играет система элиминационных механизмов, позволяющая частично вывести попавшие в бронхи частицы пыли, капли слизи, слюны и мокроты, содержащие микроорганизмы. При энтеральном заражении определенное значение может иметь всасывающая функция кишечника.
Локальные изменения в месте внедрения микобактерий обусловлены прежде всего реакцией полинуклеарных клеток, которая сменяется более совершенной формой защитной реакции с участием макрофагов, осуществляющих фагоцитоз и разрушение микобактерий. Результат взаимодействия макрофагов и микобактерий определяется состоянием иммунитета, уровнем ГЧЗТ, развивающимся в процессе туберкулезной инфекции, а также рядом других факторов, в том числе обусловливающих переваривающую способность макрофагов.
Фагоцитоз состоит из трех фаз: фазы соприкосновения, когда макрофаги с помощью рецепторов на клеточной мембране фиксируют микобактерии; фазы проникновения микобактерий внутрь макрофага путем инвагинации стенки макрофага и «окутывания» микобактерии; фазы переваривания, когда лизосомы макрофагов сливаются с фагосомами, содержащими микобактерии. Выделяющиеся в фаголизосомы ферменты разрушают микобактерии. Микобактерии туберкулеза, попадая в макрофаги, могут сохраняться и даже продолжать размножение. В тех случаях, когда процесс переваривания микобактерий блокируется, происходят разрушение макрофагов и выход микобактерий из поглотивших их клеток.
При сравнительно небольшой бактериальной популяции в условиях ГЧЗТ и эффективного фагоцитоза отмечается образование туберкулезных гранулем. Воспаление развивается на иммунной основе по гиперчувствительности замедленного типа и носит продуктивный характер. Общими для большинства форм являются вызываемые микобактериями специфические изменения в сочетании с неспецифическими.
В основе специфического поражения находится гранулема (туберкулезный бугорок). Морфологически — это эпителлоидно-гигантоклеточная гранулема с участком центрального казеоза. Туберкулез — внутриклеточная инфекция. Формируется гранулема за 6 — 8 недели.
В зависимости от места внедрения микобактерий туберкулеза воспалительный очаг, или первичный аффект, может образоваться в легких, ротовой полости, миндалинах, кишечнике и др. В ответ на образование первичного аффекта развивается специфический процесс в регионарных лимфатических узлах и формируется первичный туберкулезный комплекс. Установлено, что первичный туберкулез, развивающийся в результате первого контакта макроорганизма с возбудителем, может проявляться не только в виде первичного туберкулезного комплекса, как это считалось ранее. В результате первичного заражения возможно развитие туберкулеза внутригрудных лимфатических узлов, плеврита, туберкулемы, очагового процесса.
Особенности туберкулеза первичного периода:
- заражение интактного организма (обязателен контакт с бактериовыделителем);
- повышенная чувствительность к микобактериям (МБТ) и туберкулину;
- «вираж» туберкулиновой пробы;
- лимфотропность;
- наличие параспецифических изменений (увеличение лимфоузлов, эритема, конъюнктивит и т.д.);
- молодой возраст (в основном, дети и подростки);
- заболевание проявляется как заболевание всего организма (функциональные расстройства);
- наклонность к спонтанному излечению; 9) формирование специфического иммунитета.
Первичный туберкулез в результате «свежего» заражения развивается лишь у 7 —10 % инфицированных лиц, остальные переносят первичную туберкулезную инфекцию без клинических проявлений. Наступившее заражение проявляется лишь в изменении туберкулиновых реакций. К первичному периоду относятся три формы — интоксикация (11%), первичный туберкулезный комплекс (10%), туберкулез внутригрудных лимфатических узлов (60 — 80 %). Остальные легочные формы относятся к вторичному периоду. Внелегочные формы имеют вторичный генез. В структуре форм составляют до 20 %.
Вторичный период туберкулеза развивается на фоне ранее бывшего инфицирования в более зрелом возрасте, в результате реактивации постпервичных остаточных изменений во внутригрудных лимфатических узлах, легких и других органах. Сохранение в остаточных очагах персистирующих микобактерий не только поддерживает приобретенный иммунитет, но и одновременно создает риск эндогенной реактивации туберкулезного процесса вследствие реверсии измененных форм возбудителя туберкулеза в бактериальную форму, а также риск размножения микобактериальной популяции.
Решающее значение в патогенезе вторичных форм имеют различные ослабляющие факторы. Доказано, что в условиях голодания и даже при недостаточном питании, особенно когда в рационе недостаточное количество белков и витаминов, нередко возникает реактивация туберкулеза.
К факторам, способствующим реактивации, относятся и различные заболевания: сахарный диабет, лимфогранулематоз, силикоз, язвенная болезнь желудка и двенадцатиперстной кишки, состояние после резекции желудка и двенадцатиперстной кишки, хронические воспалительные заболевания легких, психические заболевания, протекающие с депрессивным синдромом, алкоголизм, стрессовые ситуации, СПИД, длительный прием глюкокортикоидов, цитостатиков и иммунодепрессантов. По нашим данным, решающее значение в формировании туберкулеза вторичного периода имеет изменение солнечной активности.
Возможен и другой путь развития вторичного туберкулеза — экзогенный, связанный с новым (повторным) заражением микобактериями туберкулеза (суперинфекция). Но и при экзогенном пути развития вторичного туберкулеза недостаточно проникновения микобактерий в уже инфицированный организм даже при массивной повторной суперинфекции. Необходима совокупность ряда условий и факторов риска, снижающих иммунитет. Заболевание во вторичном периоде принимает характер локального поражения легочного или внелегочного. Вторичный туберкулез характеризуется большим разнообразием клинических форм.
Основные разновидности патоморфологических изменений в легких и других органах характеризуются:
- очагами с преимущественно продуктивной тканевой реакцией, благоприятным, хроническим течением и тенденцией к заживлению;
- инфильтративно-пневмоническими изменениями с преимущественно экссудативной тканевой реакцией и тенденцией к развитию казеозного некроза или рассасыванию возникшей воспалительной реакции;
- туберкулезной каверной — результатом разложения образовавшихся казеозных масс и их отторжения через дренажные бронхи с образованием полости распада.
Из сформировавшихся зон поражения микобактерии могут распространяться с током лимфы или крови в непораженные участки и различные органы. Исход болезни зависит от ее течения — прогрессирующего или регрессирующего, эффективности лечения и обратимости изменений, сформировавшихся в процессе болезни. Прекращение туберкулезного процесса и последующее излечение зависят не только от уменьшения популяции микобактерий, но и от способности репаративных процессов организма обеспечить регрессию туберкулезного процесса и его прекращение.














