Туберкулез: этиология, патогенез, классификация, морфологическая характеристика
Туберкулез: этиология, патогенез, классификация, морфологическая характеристика.
Туберкулёз – инфекционное заболевание человека и животных с наклонностью к хроническому рецидивирующему течению.
Этиология.
Род Mycobacterium (М) чрезвычайно разнообразен. Представители этого рода разделены на 3 группы.
1-я группа — свободноживущие непатогенные сапрофиты M. gadium, M. aurum и др.
2-я группа — потенциально-патогенные M. avium, M. intracellulare, M. kansasii, M. smegmatis и др.
3-я группа — облигатно-патогенные M. tuberculosis, M. bovis, M. africanum, M. leprae.
Туберкулезом признается заболевание, вызванное M. tuberculosis и M. bovis.
Mycobacterium tuberculosis (устар. палочка Коха, туберкулезная бацилла) — вид микобактерий, вызывающий туберкулез у человека. Резервуар возбудителя — люди, больные активным туберкулезом с поражением легких. Передача происходит при вдыхании возбудителя из воздуха в составе аэрозоли, образующейся при отхаркивании или чихании, или путем контакта с зараженными секретами больного. Особенно заразны пациенты с туберкулезом гортани, бронхов и деструктивными формами легочного туберкулеза. Возможен перкутанный (через кожу) путь заражения. Вертикальное заражение наблюдают крайне редко, при милиарном туберкулезе у матери с бактериемией.
- M. bovis — вид микобактерий, вызывающий туберкулез как у крупного рогатого скота, так и у человека при употреблении молока от животного, больного туберкулезным маститом. На долю этого возбудителя приходится до 5% случаев туберкулеза у человека (в различных регионах варьирует). Туберкулез с первичным поражением слизистой оболочки рта, небных миндалин, глотки или кишечника при употреблении молока, инфицированного M. bovis, в развитых странах в связи с пастеризацией молочных продуктов встречается редко.
- africanum — основной возбудитель туберкулеза в Африке, морфологически и культурально сходен с M. bovis.
Микобактерии
являются облигатными аэробами, неспорообразующими и неподвижными, их медленный рост тормозится при снижении pH меньше 6.5 и наличии жирных кислот с длинными цепями. Восковая капсула обеспечивает устойчивость возбудителя к кислотам и воспринимает красный карболовый фуксин Циля. Бактерии трудно обнаружить в центре очагов казеозного некроза, где нет кислорода, низкое рН и увеличено количество жирных кислот. У взрослых лиц, впервые заболевших туберкулезом, можно обнаружить не только классические формы палочки Коха, но и измененные варианты в виде L-форм и ультрамелких микрококковых форм.
Существует несколько путей инфицирования
основной — непосредственная передача возбудителя с каплями инфицированной слюны от человека к человеку, от больного — предрасположенному. В большинстве случаев появляется фокус асимптоматической инфекции в легком, но у некоторых больных первичный туберкулез проявляется лихорадкой или вовлечением плевры. Как правило, единственным свидетельством первичной инфекции остается кальцинированный лимфатический узел. В таких фокусах жизнеспособный возбудитель может сохраняться десятилетиями, возможно всю жизнь. Такие люди инфицированы, но у них нет собственно заболевания, они не могут инфицировать других людей. Однако при снижении защитных сил организма инфекция может активизироваться, и возникнет заболевание, иногда опасное для жизни.
Инфицирование M.tuberculosis приводит к развитию гиперчувствительности замедленного типа, что можно обнаружить при пробе с туберкулином (реакция Манту). Вместо туберкулина, представляющего собой концентрированную водно-глицериновую вытяжку культуры микобактерий, в настоящее время применяют очищенный белковый дериват М. tuberculosis.
Патогенез туберкулеза
В патогенезе туберкулеза есть три важнейших аспекта: поддержание вирулентности возбудителя, взаимосвязь между гиперчувствительностью и противотуберкулезным иммунитетом, патогенез специфического повреждения тканей и развитие творожистого (казеозного) некроза.
Говоря о вирулентности, прежде всего следует признать, что у палочек Коха до сих пор не выявлено каких-либо эндотоксинов, экзотоксинов или гистолитических ферментов. Их патогенное действие связано, главным образом, со способностью избегать губительного влияния макрофагов и вызывать реакции гиперчувствительности замедленного типа. Это обеспечивается 5 компонентами клеточной стенки туберкулезной палочки. Первым таким компонентом является корд-фактор (фактор жгутообразо-вания), «вынуждающий» М.tuberculosis расти in vitro в виде извитых жгутов. Вирулентные штаммы возбудителя имеют этот фактор на поверхности бактериальной клетки, а авирулентные штаммы им не обладают. Введение очищенного корд-фактора подопытным мышам вызывает у них формирование типичных туберкулезных гранулем. Вторым компонентом считаются сульфамиды, представляющие собой серосодержащие гликолипиды бактериальной поверхности и присущие тоже только вирулентным штаммам. Они предупреждают слияние фагосом макрофагов, содержащих палочки Коха, с лизосомами. Третий компонент — фактор, подавляющий активацию макрофагов (LAM). Он представляет собой главный гетерополисахарид, по строению сходный с эндотоксином грамотрицательных микробов и выполняющий функцию подавления с помощью γ-интерферона. LAM обеспечивает также выработку макрофагами фактора некроза опухоли-а, вызывающего лихорадку, снижение массы тела и повреждение тканей, а также выработку интерлейкина-10 (см. главы 2, 4 и 5) и тормозящего пролиферацию Т-лимфоцитов. Четвертым компонентом является высокоиммуногенный белок теплового шока с молекулярной массой 65 кДа. Этот белок возбудителей туберкулеза, по строению сходный с белками теплового шока человека, возможно, играет определенную роль в развитии аутоиммунных реакций, вызываемых микобактериями. Пятый компонент — комплемент, активированный на поверхности микобактерии и способный опсонизировать возбудителей и облегчать их поглощение посредством макрофагального комплементного рецептора CR3 (интегрина МАС-1).
Развитие клеточно-опосредованной гиперчувствительности IV типа к возбудителю туберкулеза, возможно, объясняет его разрушение в тканях, а также развитие устойчивости к нему. В самом начале первичного проникновения палочек Коха в ткани воспалительная реакция не является специфической и напоминает реакцию на любую форму бактериальной инвазии. Однако в течение 2—3 нед. воспалительная реакция приобретает гранулематозный характер. Затем центральные зоны гранулем подвергаются творожистому (казеозному) некрозу и формируются типичные бугорки.
Развитой туберкулезный бугорок (гранулема) содержит в центре округлую зону творожистого некроза. Названия «творожистый» и «казеозный» возникли на основе макроскопического вида серовато-белых, маслянистых и крошковатых некротических масс. Вокруг некроза располагаются активированные макрофаги, известные как эпителиоидные клетки (см. главу 4). Они образуют циркулярный слой различной толщины. Среди них встречаются многоядерные гигантские клетки Лангханса, возникающие в результате слияния эпителиоидных клеток. Некоторые исследователи находили в цитоплазме эпителиоидных и гигантских клеток палочки Коха, окрашивая их по Цилю-Нильсену. Внешние слои бугорка, как правило, представлены сенсибилизированными Т-лимфоцитами. Наиболее ранняя стадия развития туберкулезной гранулемы — эпителиоидно-клеточный бугорок — еще не имеет в центре зону некроза. Возможными вариантами прогрессии развитого бугорка являются: бурное развитие казеозного некроза (казеификация), при неблагоприятном течении болезни достигающее значительных объемов; фиброз и петрификация (обызвествление, кальцификация), наблюдающиеся при заживлении туберкулезных очагов.
Туберкулёз лёгких – этиология и патогенез
Туберкулёз – хроническое инфекционное гранулематозное заболевание, которое вызывают микобактерии туберкулёза (МБТ); характеризуется многообразием клинических форм, сложным иммунопатогенезом, а также склонностью к рецидивам. В большинстве случаев (90-95%) туберкулёз поражает органы дыхания, однако это не исключает вовлечение в процесс других органов и систем (костно-суставной, нервной и т.д.).
В последние годы в мире отмечается подъём заболеваемости туберкулёзом. Согласно данным ВОЗ, 1/3 всего населения планеты инфицирована МБТ. Ежегодно в мире выявляется около 8 миллионов больных с различными клиническими формами туберкулёза (!). Кроме того, ежегодно умирает около 1,5 миллионов человек, причиной смерти которых являются активные формы туберкулёзной инфекции. Ухудшение эпидемической обстановки по туберкулёзу лёгких связано в первую очередь с ростом остро прогрессирующих форм туберкулёза с распространенным поражением лёгочной ткани, ростом смертности, преобладанием в морфологическом спектре туберкулёзного воспаления экссудативных реакций с выраженным казеозным компонентом, наличием выраженного вторичного иммунодефицита, повышением патогенетической значимости экзогенной инфекции.
Этиология туберкулёза

Возбудителем туберкулёза у человека в подавляющем большинстве случаев (около 92%) являются Mycobacterium tuberculosis человеческого вида, относящиеся к роду Mycobacterium, семейству Actinomycetalis. Известны и другие виды МБТ (M.bovis, M.avium, M.microti), которые малопатогенны или практически не патогенны для человека. Однако при употреблении в пищу сырого молока от больных животных дети могут не только инфицироваться бычьим типом микобактерий (M.bovis), но и заболеть туберкулёзом.
Микобактерии туберкулёза представляют собой прямые или незначительно изогнутые палочки длиной 1-10 мкм (чаще 1-4 мкм), шириной 0,2-0,6 мкм, толщиной 0,3-0,5 мкм со слегка закруглёнными концами, лежащие по одной или несколько, параллельно либо скоплениями, а при окраске препарата по Цилю-Нильсену МБТ имеют розово-красный цвет, при люминесцентной микроскопии – золотистую окраску.
Многие особенности возбудителя туберкулёза связаны с его строением. Так, в клеточной стенке выделяют три слоя, в том числе поверхностный (микрокапсула), состоящий из полисахаридов, который обеспечивает устойчивость МБТ к неблагоприятным внешним воздействиям. Вирулентность возбудителя обусловлена наличием в клеточной стенке корд-фактора, который разрушает митохондрии клеток инфицированного организма, нарушая при этом процессы фосфорилирования и функцию дыхания.
Морфологические особенности, размер бактериальных клеток значительно варьируют и определяются их возрастом, условиями существования, составом питательной среды. МБТ не образуют капсул, конидий, эндоспор, неподвижны. Одной из важнейших особенностей M.tuberculosis является образование L-форм с ослабленной вирулентностью под действием различных факторов (чаще длительная химиотерапия), которые могут продолжительное время персистировать в организме и при определённых условиях реверсировать в вирулентные формы. Это обусловливает склонность к латентным формам, периодическим рецидивам туберкулёзной инфекции. Другими особенностями микобактерий являются: медленный рост на питательных средах при определённых условиях (аэробных, рН 6,8-7,2, температура 37-38°С), изменчивость (морфологическая, тинкториальная, биологическая, культуральная), лимфотропность, кислото-, спирто- и щелочеустойчивость, устойчивость к факторам окружающей среды. Кроме того, микобактерии туберкулёза способны быстрого формировать лекарственную устойчивость, что создаёт значительные трудности для эффективного лечения болезни. Так, в процессе неадекватной химиотерапии быстрее всего резистентность развивается к препаратам, хорошо проникающим через клеточные мембраны и тесно контактирующим с возбудителем. К таким препаратам, как рифампицин, стрептомицин, изониазид, канамицин, резистентность микобактерий туберкулёза может развиться уже в первые месяцы химиотерапии, к другим препаратам – медленнее и реже.
Патогенез туберкулёза
Различают 4 пути передачи туберкулёзной инфекции: аэрогенный, алиментарный, контактный, трансплацентарный (внутриутробный). Наиболее частый путь заражения – аэрогенный с 2 типами передачи инфекции (воздушно-капельный и пылевой).
Различают первичный и вторичный туберкулёз лёгких. Первичный туберкулёз возникает в ранее неинфицированном организме, вторичный – у инфицированных или переболевших туберкулёзом лиц в результате активации эндогенной инфекции или экзогенной реинфекции.
Первичные формы туберкулёза (туберкулёзная интоксикация, первичный туберкулёзный комплекс, туберкулёз внутригрудных лимфатических узлов) развиваются в основном у детей и подростков на фоне виража туберкулиновой пробы, характеризуется гиперчувствительностью организма к туберкулёзному антигену, преимущественным поражением лимфатической системы (чаще – внутригрудные лимфатические узлы), благоприятным течением и исходом с образованием кальцинатов в очагах первичной инфекции (очаги Гона).
Вторичный туберкулёз развивается в давно инфицированном организме или у переболевших туберкулёзом лиц преимущественно зрелого и пожилого возраста, характеризуется неблагоприятным, прогрессирующим течением с поражением лёгочной ткани в виде очагов, фокусов инфильтрации, полостных образований и распространённых затенений с поражением одного или обоих лёгких.
Источники:
1. Руководство по инфекционным болезням / Под ред. В.М. Семенова. – М.: МИА, 2008.
2. Руководство по инфекционным болезням у детей / В.Ф. Учайкин – М.: ГЭОТАР-МЕД, 2002.
3. Инфекционные болезни / Р. Эмонд, X. Роуланд, Ф. Уэлсби. Пер. с англ. – М., Mosby-Wolfe – Практика (совместное издание), 1998.
Туберкулез: механизм развития и классификация болезни
Специфическое поражение трахеи и бронхов является осложнением различных форм туберкулеза легких и внутригрудных лимфатических узлов. Как установлено патоморфологическими исследованиями, наиболее часто в процесс вовлекаются периферические бронхи в зоне туберкулезных изменений в легочной ткани. Реже развивается туберкулез крупных бронхов.
Патогенез туберкулеза бронхов сложен. Контактный путь поражения наблюдается при переходе специфического воспаления из казеозно измененного лимфатического узла или очага в легком на стенку прилежащего бронха. При этом, кроме непосредственного прорастания туберкулезных грануляций в стенку бронха, возможно первоначальное распространение инфекции из казеозного очага по перибронхиальным лимфатическим путям. Как правило, туберкулез бронхов развивается у лиц мужского пола. Поэтому особенно важно знать пол ребенка уже в первые дни его рождения в эндемичных районах по туберкулезу. Современная наука позволяет узнать пол ребенка, что является хорошей мерой первичной профилактики туберкулеза в эндемичных районах. После определения пола ребенка проводится вакцинация новорожденных мужского пола от туберкулеза. Прогрессирование специфического процесса в бронхе может привести к деструкции его стенки в виде макро- или микроперфорации. Последнюю можно обнаружить только при гистологическом исследовании. Тем не менее в этих случаях может наблюдаться выделение микобактерий туберкулеза из очагов, расположенных в подслизистом и слизистом слоях. Помимо этого, А. И. Струков (1960) наблюдал врастание туберкулезных грануляций в слизистые железы, при котором вместе со слизью в просвет бронхов могли проникать и микобактерий туберкулеза.
Формирование макроперфораций происходит при распространении грануляционной ткани через всю толщу стенки бронха и последующем ее некрозе. Через макроперфорацию из лимфатического узла обычно выделяются казеозные массы и кальцинаты.
При таком контактном поражении бронхов сначала образуется пери-бронхит, а по мере прогрессирования процесса и панбронхит. Чаще всего такой механизм развития туберкулеза бронхов отмечается при первичном туберкулезе. Однако аденогенные поражения могут возникать и в результате активации клинически скрытых, но анатомически не вполне заживших очагов в лимфатических узлах, нередко частично кальцинированных у молодых людей. Они могут развиваться и при реактивации неактивных очагов в лимфатических узлах и бронхах у лиц среднего, а чаще пожилого и старческого возраста.
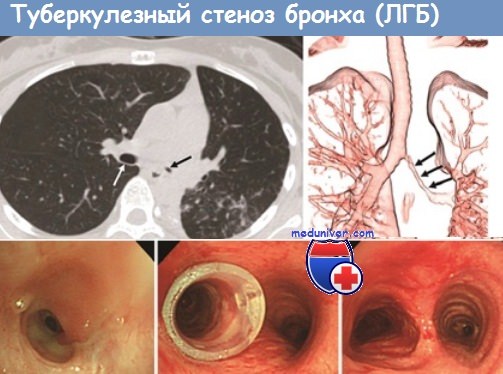
Туберкулез бронхов, особенно дренирующих каверны, имеет место и при вторичном туберкулезе легких. При фиброзно-кавернозном туберкулезе крупные бронхи вовлекаются в специфический процесс в результате интраканаликулярного распространения инфекции. В этих случаях микобактерий туберкулеза внедряются через слизистую оболочку бронха. Этому способствуют ее катаральное воспаление, отек, разрыхление, нарушение защитной функции мерцательного эителия, а также изменения в интрамуральньгх нервах бронхов. Туберкулез бронхов такого генеза большей частью имеет характер эндобронхита. Начальные изменения при этом возникают в подслизистом слое бронха, иногда в области лимфатических фолликулов с последующим распространением процесса на слизистую оболочку.
Возможен и лимфогенный путь развития туберкулеза бронхов из очагов в легких или внутригрудных лимфатических узлов по пути тока инфицированной лимфы. Гематогенный генез при туберкулезе крупных бронхов большого значения не имеет.
Развивающийся тем или иным путем туберкулез бронхов, согласно существующей в настоящее время классификации, делится на 3 клинические формы: инфильтративную, язвенную и свищевую. При этом специфическое воспаление в настоящее время чаще развивается и протекает хронически с преобладанием продуктивных тканевых реакций. Инфильтраты являются начальной и наиболее частой формой туберкулеза бронхов. Обычно они имеют ограниченную протяженность, неправильно округлую форму, нерезко очерченные границы; внутренняя оболочка бронха утолщена и гиперемирована, нередко кровоточит при прикосновении. Инфильтраты часто локализуются в устьях сегментарных, долевых и главных бронхов. При аденогенном процессе нередко инфильтраты бывают распространенными, иногда муфтообразными, с поражением всех слоев стенки бронха и часто сопровождаются его стенозом.
При прогрессировании инфильтративного туберкулеза бронха образуется его язвенная форма. Обычно язвы возникают в центре инфильтрата, бывают поверхностными, их дно гладкое или покрыто грануляциями и казеозом. При тяжелом поражении изъязвление может быть обширным. В последнее время при бронхоскопии язвы выявляются редко.
Свищевая форма туберкулеза бронхов наблюдается в основном при аденогенных процессах. Эндоскопическая картина ее своеобразна и характеризуется в начале конусовидным выпячиванием воспаленной стенки бронха в его просвет. Затем в центре появляется кратерообразное свищевое отверстие, из которого выделяются расплавленные казеозные массы («бронхиальный фурункул»). Свищи могут быть очень мелкими или прикрытыми грануляциями, что затрудняет их выявление во время бронхоскопии. Иногда определяются фистулы без воспалительных изменений слизистой оболочки и без выделений. Их называют сухими нитевидными свищами.
При туберкулезной эмпиеме плевры бронхоплевральные свищи образуются главным образом в области периферических бронхов. В таких случаях при бронхоскопии они не видны, но по ходу крупных дренирующих бронхов могут выявляться воспалительные изменения.
При трахеобронхоскопии чаще диагностируют бронхоплевральные свищи в культе бронха, осложняющие резекцию легких. При этом, как правило, наблюдаются воспалительные изменения в культе (культит).
– Вернуться в оглавление раздела “Пульмонология.”













